上一篇: 便秘中医诊疗专家共识意见 ( 2017)
肠易激综合征中医诊疗专家共识意见 ( 2017)
 2020.09.03
2020.09.03  4036
4036 肠易激综合征 ( irritable bowel syndrome,IBS) 是一种反复腹痛,并伴排便异常或排便习惯改变的 功能性肠病,诊断前症状出现至少 6 个月,且近 3 个月持续存在。该病缺乏可解释症状的形态学改变 和生化检查异常,为消化科的常见病和多发病。IBS 在亚洲国家的发病率为 5% ~ 10%[1]。目前虽尚无大样本人群的流行病学资料,但已证实不同地 区本病的患病率有所不同,北京地区的居民患病率 为 0. 82%[2],广州地区为 5. 16%[3],武汉地区就诊于消化科门诊的患者有 10. 7% 诊断为 IBS[4]。近十几年来,随着生活水平的提高,饮食结构、生活 习惯的改变,环境的变化,本病就诊人数呈逐年增 加趋势。作为中医药治疗的优势病种之一,中医治 疗 IBS 具有较好的疗效。中华中医药学会脾胃病分会于 2009 年发布了 《肠易激综合征中医诊疗共识意见》[5]。近年来,随着 IBS 中医研究认识的深化,有必要对中医诊疗共识意见进行更新,以满足 临床诊治和科研的需要。
中华中医药学会脾胃病分会于 2014 年 8 月在
合肥牵头成立了 《肠易激综合征中医诊疗专家共识意见》起草小组。小组成员依据循证医学的原 理,广泛搜集循证资料,并先后组织国内脾胃病专 家就 IBS 的证候分类、辨证治疗、诊治流程、疗效标准等一系列关键问题进行总结讨论,形成本共识 意见初稿,之后按照国际通行的德尔斐法进行了 3 轮投票。2015 年 9 月在重庆进行了第一次投票, 并根据专家意见,对本共识意见进行了修改。2015 年 12 月,在北京进行了第二次投票。2016 年 6月,中华中医药学会脾胃病分会在厦门召开核心专 家审稿会,来自全国各地的 20 余名脾胃病学知名专家对本共识意见 ( 草案) 进行了第三次投票, 并进行了充分讨论和修改。2016 年 7 月,在哈尔滨第 28 届全国脾胃病学术会议上专家再次进行了讨论、修改和审定,并于 2016 年 9 月在北京召开了本共识的最后专家定稿会议,完成了本共识意见 的制定 ( 表决选择: ①完全同意; ②同意,但有一定保留; ③同意,但有较大保留; ④不同意,但有保留; ⑤完全不同意。如果 > 2 /3 的人数选择①,或 > 85% 的人数选择① + ②,则作为条款通过) 。现将全文公布如下,供国内外同道参考,并冀在应用中不断完善。
1 概述
1. 1 病 名
根据 IBS 主要临床表现,中医病名属于 “泄泻” “便秘” “腹痛” 范畴。以腹痛、腹部不适为主症者, 应属于 “腹痛” 范畴, 可命名为 “腹痛”; 以大便粪质清稀为主症者,应属于 “泄泻”范畴,可命名为 “泄泻”; 以排便困难、粪便干结为主症者,应属于 “便秘” 范畴,可命名为 “便秘”。
1. 2 西医诊断
西医诊断首先应在详细采集病史和进行体格检查的基础上有针对性地选择辅助检查,排除器质性疾病及代谢异常,明确 IBS 的诊断。一般情况良好、具有典型IBS 症状者,粪便常规 ( 红细胞、白细胞、潜血试验、寄生虫) 为必要的检查,建议将结肠镜检查作为除外器质性疾病的重要手段。其他辅助检查包括腹部超声检查、全血细胞计数、粪便培养、肝功能、肾功能、红细胞沉降率、消化系统肿瘤标志物等生化检查,必要时行腹部 CT 扫描,钡剂灌肠检查酌情使用。对诊断可疑和症状顽固、治疗无效者,应有选择地做进一步的检查如血钙、甲状腺功能检查、乳糖氢呼气试验、72h 粪便脂肪定量、胃肠通过时间测定、肛门直肠压力测定等对其动力和感知功能进行评估,从而指导调整治疗方案。
根据罗马Ⅳ标准[6],IBS 典型的临床表现为反复发作的腹痛,最近 3 个月内每周至少发作 1 天, 伴有以下 2 项或 2 项以上: 1 ) 与排便有关; 2 ) 发作时伴有排便频率改变; 3) 发作时伴有粪便性状 ( 外观) 改变。诊断前症状出现至少 6 个月, 近 3 个月持续存在。根据患者的主要异常排便习惯,IBS 可分为 4 个主要的亚型[6],即: 1) IBS 便秘型 ( IBS-C) : 至少 25% 的排便为 Bristol 1-2 型,且 Bristol 6-7 型的排便小于 25% ; 2 ) IBS 腹泻型( IBS-D) : 至少 25% 的排便为 Bristol 6-7 型, 且 Bristol 1-2 型的排便小于 25% ; 3 ) IBS 混合型( IBS-M) : 至少 25% 的排便为 Bristol 1-2 型,且至少 25% 的排便为 Bristol 6-7 型; 4 ) IBS 不定型( IBS-U) : 如果患者满足 IBS 的诊断标准,但其排便习惯异常不符合以上上述 3 者中的任何一个。这一亚型并不常见,其原因可能是频繁改变饮食或药 物,或无法停止使用对胃肠道运动有影响的药物。
亚型的分类标准须根据至少 14 天的患者报告, 使用 “25% 原则” ( 即根据存在排便异常时的主要异常排便习惯,结合 Bristol 分类表[6] 对粪便性状进行记录,从而判断属于哪一亚型) 对IBS 进行亚型分类。其中,主要排便习惯依据至少出现 1 次异常排便的天数; 粪便性状异常包括: Bristol 1-2 型( 硬便或块状便) ,或 Bristol 6-7 型 ( 稀便或水样便) ; 粪便频次异常包括: 每天排便大于 3 次,或每周排便小于 3 次。触发 IBS 症状发作或者加重的因素包括先前的胃肠炎、食物不耐受、慢性应激、憩室炎及外科手术等。
在我国,临床上以腹泻型 IBS 最为多见,便秘型、混合型和不定型 IBS 则相对较少[7]。病史对于 诊断至关重要,且应注意有无报警征象。报警征象 包括: 发热、消瘦、贫血、腹部包块、频繁呕吐、呕血或黑便、年龄 > 40 岁的初发病者、有肿瘤( 结肠癌) 家族史等。对有报警征象者建议及时行相关检查,对有精神心理障碍者建议根据相关心理 量表及时进行心理评估,明确排除器质性疾病对解 释病情更为有利。根据功能性胃肠病多维度临床资 料剖析[8]要求,目前诊断上需从5 个维度对疾病状态进行多维度描述、评估,细化信息采集,充分完善临床资料,制定个性化治疗方案。5 个维度分别为: 1) 功能性胃肠病的罗马 IV 标准诊断分型;
2) 提示更多针对性治疗的相关诊断亚型的附加信息,如 IBS 的腹泻型、便秘型; 3) 身体不适对患者个人生活的影响; 4 ) 社会心理影响; 5 ) 生理异常或生物标志物。
1 病因病机
1. 1 病 因
IBS 的发病基础多为先天禀赋不足和 ( 或) 后天失养,情志失调、饮食不节、感受外邪等是主要的发病诱因[9 - 10]。
2. 2 病 位
IBS 的病位在肠,主要涉及肝、脾 ( 胃) 、肾等脏腑,与肺、心亦有一定的关系[11 - 14]。
2. 3 病 机
IBS 发病的 3 个主要环节: 脾胃虚弱和 ( 或) 肝失疏泄是 IBS 发病的重要环节,肝郁脾虚是导致IBS 发生的重要病机,脾肾阳虚、虚实夹杂是导致疾病迁延难愈的关键因素。诸多原因导致脾失健运,运化失司,形成水湿、湿热、痰瘀、食积等病理产物,阻滞气机,导致肠道功能紊乱; 肝失疏泄,横逆犯脾,脾气不升则泄泻; 若腑气通降不利则腹痛、腹胀; 肠腑传导失司则便秘; 病久则脾肾阳虚,虚实夹杂[14 - 16]。
此病初期,多为肝气郁结,失于疏泄,肝气横逆乘脾; 继则脾失健运,湿从中生; 脾虚日久而致脾阳不足,继则肾阳受累。所以此病以湿为中心, 以肝气郁结而贯穿始终,气机失调为标,而脾肾阳 虚为本。在整个发病过程中,肝失疏泄,脾失健 运,脾阳及肾阳失于温煦,最终导致 IBS 的病机转归由实转虚,虚实夹杂。
2 辨证分型
3. 1 IBS-D 分为 5 个证型
3. 1. 1 肝郁脾虚证 主症: 1) 腹痛即泻,泻后痛减; 2) 急躁易怒。次症: 1) 两胁胀满; 2) 纳呆; 3) 身倦乏力。舌脉: 舌淡胖,也可有齿痕, 苔薄白; 脉弦细。
3. 1. 2 脾虚湿盛证 主症: 1) 大便溏泻; 2) 腹痛隐隐。次症: 1) 劳累或受凉后发作或加重; 2) 神疲倦怠; 3 ) 纳呆。舌脉: 舌淡,边可有齿痕, 苔白腻; 脉虚弱。
3. 1. 3 脾肾阳虚证 主症: 1) 腹痛即泻,多晨起时发作; 2 ) 腹部冷痛, 得温痛减。次症: 1 ) 腰膝酸软; 2 ) 不思饮食; 3 ) 形寒肢冷。舌脉: 舌淡胖,苔白滑; 脉沉细。
3. 1. 4 脾胃湿热证 主症: 1) 腹中隐痛; 2) 泻下急迫或不爽; 3) 大便臭秽。次症: 1) 脘闷不舒; 2) 口干不欲饮,或口苦,或口臭; 3 ) 肛门灼热。舌脉: 舌红,苔黄腻; 脉濡数或滑数。
3. 1. 5 寒热错杂证 主症: 1 ) 大便时溏时泻;
2) 便前腹痛,得便减轻; 3) 腹胀或肠鸣。次症:
1) 口苦或口臭; 2) 畏寒,受凉则发。舌脉: 舌质淡,苔薄黄; 脉弦细或弦滑。
3. 2 IBS-C 分为 5 个证型
3. 2. 1 肝郁气滞证 主症: 1) 排便不畅; 2) 腹痛或腹胀。次症: 1 ) 胸闷不舒; 2 ) 嗳气频作;
3) 两胁胀痛。舌脉: 舌暗红; 脉弦。
3. 2. 2 胃肠积热证 主症: 1) 排便艰难,数日一行; 2) 便如羊粪,外裹黏液; 3) 少腹或胀或痛。次症: 1) 口干或口臭; 2 ) 头晕或头胀; 3 ) 形体消瘦。舌脉: 舌质红,苔黄少津; 脉细数。
3. 2. 3 阴虚肠燥证 主症: 1 ) 大便硬结难下, 便如羊粪; 2 ) 少腹疼痛或按之胀痛。次症: 1 ) 口干; 2) 少津。舌脉: 舌红苔少根黄; 脉弱。
3. 2. 4 脾肾阳虚证 主症: 1 ) 大便干或不干, 排出困难; 2 ) 腹中冷痛, 得热则减。次症: 1 ) 小便清长; 2 ) 四肢不温; 3 ) 面色 白。舌脉: 舌淡苔白; 脉沉迟。
3. 2. 5 肺脾气虚证 主症: 1 ) 大便并不干硬, 虽有便意,但排便困难; 2) 便前腹痛。次症: 1) 神疲气怯; 2) 懒言; 3) 便后乏力。舌脉: 舌淡苔白; 脉弱。
证候诊断: 主症 2 项,加次症 2 项,参考舌脉,即可诊断。
1 临床治疗
4. 1 治疗目标
1) 缓解病情,包括临床症状尤其是心理症状缓解; 2) 减少病情复发; 3) 提高生活质量。
4. 2 治疗原则
IBS 的中医治疗应当分型辨证论治,根据腹泻型、便秘型、混合型及不定型的特点结合证型变化适当佐以通便止泻方法进行治疗。
4. 3 辨证施治
4. 3. 1 IBS-D 1) 肝郁脾虚证: 治法: 抑肝扶脾。
主方: 痛泻要方 ( 《丹溪心法》) 。药物: 白术、白芍、防风、陈皮。加减: 腹痛甚者,加延胡索、香附; 嗳气频繁者,加柿蒂、豆蔻; 泻甚者,加党参、乌梅、木瓜; 腹胀明显者,加槟榔、大腹皮; 烦躁易怒者,加牡丹皮、栀子。
1) 脾虚湿盛证: 治法: 健脾益气, 化湿止泻。主方: 参苓白术散 ( 《太平惠民和剂局方》) 。药物: 莲子肉、薏苡仁、砂仁、桔梗、白扁豆、茯苓、人参、甘草、白术、山药。加减: 舌白腻者, 加厚朴、藿香; 泻下稀便者,加苍术、泽泻; 夜寐差者,加炒酸枣仁、夜交藤。
2) 脾肾阳虚证: 治法: 温补脾肾。主方: 附子理中汤 ( 《太平惠民和剂局方》) 合四神丸
( 《内科摘要》) 。药物: 附子、人参、干姜、甘草、白术、补骨脂、肉豆蔻、吴茱萸、五味子。加减: 忧郁寡欢者,加合欢花、玫瑰花; 腹痛喜按、怯寒便溏者,加重干姜用量,另加肉桂。
3) 脾胃湿热证: 治法: 清热利湿。主方: 葛根黄芩黄连汤 ( 《伤寒论》) 。药物: 葛根、甘草、黄芩、黄连。加减: 苔厚者,加石菖蒲、藿香、豆蔻; 口甜、苔厚腻者,加佩兰; 腹胀者,加厚朴、陈皮; 脘腹痛者,加枳壳、大腹皮。
4) 寒热错杂证: 治法: 平调寒热, 益气温中。主方: 乌梅丸 ( 《伤寒论》) 。药物: 乌梅、细辛、干姜、黄连、附子、当归、黄柏、桂枝、人 参、花椒。加减: 少腹冷痛者,去黄连,加小茴香、荔枝核; 胃脘灼热或口苦者,去花椒、干姜、附子,加栀子、吴茱萸; 大便黏腻不爽、里急后重者,加槟榔、厚朴、山楂炭。
4. 3. 2 IBS-C 1) 肝郁气滞证: 治法: 疏肝理气, 行气导滞。主方: 四磨汤 ( 《症因脉治》) 。药物: 枳壳、槟榔、沉香、乌药。加减: 腹痛明显者,加延胡索、白芍; 肝郁化热见口苦或咽干者,加黄芩、菊花、夏枯草; 大便硬结者,加麻仁、杏仁、桃仁。
2) 胃肠积热证: 治法: 泄热清肠, 润肠通便。主方: 麻子仁丸 ( 《伤寒论》) 。药物: 火麻仁、白芍、枳实、大黄、厚朴、杏仁。加减: 便秘重者,加玄参、生地黄、麦冬; 腹痛明显者,加延胡索,原方重用白芍。
3) 阴虚肠燥证: 治法: 滋阴泻热, 润肠通便。主方: 增液汤 ( 《温病条辨》) 。药物: 玄参、麦冬、生地黄。加减: 烦热或口干或舌红少津者,加知母; 头晕脑胀者,加枳壳、当归。
4) 脾肾阳虚证: 治法: 温润通便。主方: 济 川煎 ( 《景岳全书》) 。药物: 当归、牛膝、肉苁 蓉、泽泻、升麻、枳壳。加减: 舌边有齿痕、舌体 胖大者,加炒白术、炒苍术; 四肢冷或小腹冷痛 者,加补骨脂、肉豆蔻。
5) 肺脾气虚证: 治法: 益气润肠。主方: 黄 芪汤 ( 《金匮翼》) 。药物: 黄芪、陈皮、白蜜、火 麻仁。加减: 气虚明显者,可加党参、白术; 久泻 不止、中气不足者,加升麻、柴胡、黄芪; 腹痛喜 按、畏寒便溏者,加炮姜、肉桂; 脾虚湿盛者,加 苍术、藿香、泽泻。
4. 4 常用中成药
4. 4. 1 参苓白术颗粒 ( 丸) 健脾、益气,用于体倦乏力,食少便溏。
4. 4. 2 补中益气颗粒 ( 丸) 补中益气、升阳举陷,用于脾胃虚弱、中气下陷所致的泄泻。
4. 4. 3 肉蔻四神丸 温中散寒、补脾止泻,用于大便失调,黎明泄泻,肠泻腹痛,不思饮食,面黄体瘦,腰酸腿软。
4. 4. 4 附子理中丸 温中健脾,用于脾胃虚寒所致脘腹冷痛、呕吐泄泻、手足不温。
4. 4. 5 补脾益肠丸 补中益气、健脾和胃、涩肠止泻,用于脾虚泄泻。
4. 4. 6 人参健脾丸 健脾益气、和胃止泻,用于脾胃虚弱所致腹痛便溏、不思饮食、体弱倦怠。
4. 4. 7 参倍固肠胶囊 固肠止泻、健脾温肾,用于脾肾阳虚所致的慢性腹泻、腹痛、肢体倦怠、神疲懒言、形寒肢寒、食少、腰膝酸软; 肠易激综合征 ( 腹泻型) 见上述证候者。
4. 4. 8 固本益肠片 健脾温肾、涩肠止泻,用于脾虚或脾肾阳虚所致慢性泄泻。
4. 4. 9 枫蓼肠胃康颗粒 清热除湿化滞,用于伤食泄泻型及湿热泄泻型。
4. 4. 10 痛泻宁颗粒 柔肝缓急、疏肝行气、理脾运湿,用于肝气犯脾所致腹痛、腹泻、腹胀、腹部不适等症; 肠易激综合征( 腹泻型) 见上述证候者。
4. 4. 11 固肠止泻丸 调和肝脾、涩肠止痛,用于肝脾不和所致泻痢腹痛。
4. 4. 12 麻仁软胶囊 润肠通便,用于肠燥便秘。
4. 4. 13 麻仁润肠丸 润肠通便,用于肠胃积热所致胸腹胀满、大便秘结。
4. 4. 14 清肠通便胶囊 清热通便、行气止痛,用于热结气滞所致大便秘结。
4. 4. 15 滋阴润肠口服液 养阴清热、润肠通便, 用于阴虚内热所致大便干结、排便不畅、口干舌 燥、舌红少津等。
4. 4. 16 芪蓉润肠口服液 益气养阴、健脾滋肾、 润肠通便,用于气阴两虚、脾肾不足、大肠失于濡 润而致的虚证便秘。
4. 5 针灸
泄泻取足三里、天枢、三阴交,实证用泻法, 虚证用补法,脾虚湿盛加脾俞、章门; 脾肾阳虚加肾俞、命门、关元,也可用灸法; 脘痞纳呆加公孙; 肝郁加肝俞、行间。便秘取背俞穴和腹部募穴及下合穴为主,一般取大肠俞、天枢、支沟、丰 隆,实证宜泻,虚证宜补,寒证加灸,肠燥加合 谷、曲池; 气滞加中脘、行间,用泻法; 阳虚加灸神阙[5,18 - 19]。
4. 6 外治法
中医按摩、药浴、穴位注射、穴位埋线等外治 法对改善患者临床症状有一定的帮助。推荐采用以 神阙穴为主的敷贴疗法: 1) 虚性体质: 当归、升麻、党参等。2) 实性体质: 大黄、黄芪、牡丹皮等。贴敷时间及疗程: 每日 1 次,每次 2 ~ 4 小时, 7 天 1 个疗程。采用多维度的综合治疗方法可以提高临床疗效[20 - 21]。
4. 7 IBS 治疗难点与中西医结合治疗策略
IBS 治疗难点在于如何在改善单项症状如腹痛、腹泻或便秘的同时达到长期症状的改善。许多IBS 患者除了肠道症状外,往往伴有精神症状。已证实 IBS 患者较正常人及其他胃肠道器质性疾病患者存在更多的焦虑、抑郁、躯体化障碍[17]。目前身心医学的概念已经引入 IBS 的治疗观念中,抗焦虑抑郁药物的使用已经日益得到消化界的重视,但 使用的起点与结点仍是目前关注的焦点,中医因其 辨病与辨证相结合,整体调整,可弥补现代医学对IBS 重叠症状及伴焦虑抑郁障碍患者等治疗方案的不足,减少长期服用抗焦虑抑郁药物的不良反应。IBS 中医诊疗流程图具体见图 1。
1 疗效评定
5. 1 单项症状评价
5. 1. 1 腹痛程度 1) 0 分,无任何腹痛感觉; 2) 1 ~ 3 分,轻度腹痛,不影响工作、生活; 3) 4 ~ 6 分,中度腹痛,影响工作,不影响生活; 4 ) 7 ~ 10 分,重度腹痛,疼痛剧烈,影响工作及生活。
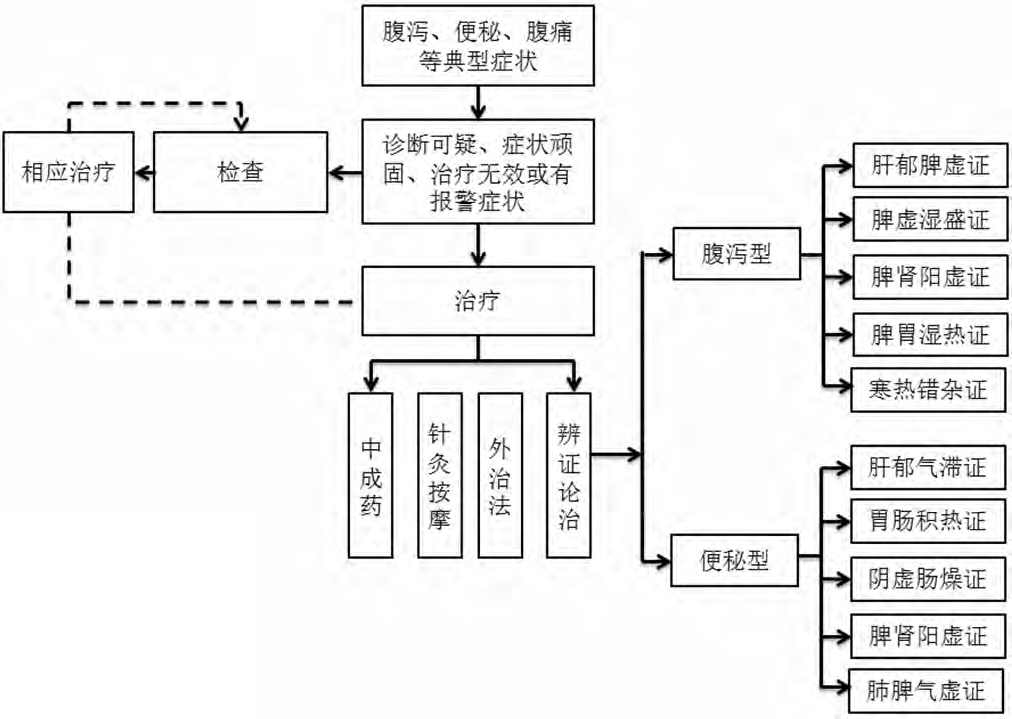
图 1 肠易激综合征中医诊疗流程图
应答率评价: 腹痛得分与基线相比改善至少 30% , 在整个观测时间内满足该标准达到 50% 者被定义为应答者。
5. 1. 2 排便异常 IBS-D 依据 Bristol 评分表[22 - 23] 对粪便性状进行评分,应答率评价: 与基线相比, 大便性状属于 Bristol 6-7 型的天数至少减少 50% , 在整个观测时间内满足该标准达到 50% 者被定义为应答者。IBS-C 依据患者报告的自发排便数( CSBM) [22 - 23]对便秘情况进行评估,应答率评价: 与基线相比,每周 CSBM 至少增加 1 次,在整个观测时间内满足该标准达到 50% 者被定义为应答者。
5. 2 总体症状评价
推 荐 采 用 IBS 症 状 严 重 程 度 量 表 ( IBS- SSS) [24],包括腹痛程度、腹痛频率、腹胀程度、排便满意度及对生活的影响 5 个方面,每项满分均 为 100 分,总分 500 分。评定标准: 1) 正常: ≤ 75 分; 2 ) 轻度: 76 ~ 175 分; 3 ) 中度: 176 ~
300 分; 4) 重度: > 300 分。应答率评价: 每周对患者询问: “在过去的 1 周内,您的 IBS 症状有明显减轻吗?” 患者回答 “是” 或 “否”,在整个观测时间内患者回答 “是” 的次数≥50% 者被定义为应答者。
5. 3 证候疗效评价
推荐依照 《中药新药临床研究指导原则 ( 试行) 》[25],也可选用中医脾胃系疾病患者报告结局量表[26]。采用尼莫地平法计算: 疗效指数 =
[( 治疗前积分 - 治疗后积分) / 治疗前积分] ×100% ,分为临床痊愈、显效、有效、无效共 4 级。
1) 临床痊愈: 主要症状、体征消失或基本消失, 疗效指数≥95% ; 2) 显效: 主要症状、体征明显改善,70% ≤疗效指数 < 95% ; 3) 有效: 主要症状、体征明显好转,30% ≤疗效指数 < 70% ; 4 ) 无效: 主要症状、体征无明显改善,甚或加重,疗效指数 < 30% 。
5. 4 生活质量评价
可选用中文版 SF-36 健康调查量表[27]进行评价; IBS 特殊量表可参考 IBS-QOL 量表[28]。
5. 5 精神心理评价
可选用汉密顿焦虑量表 ( HAMA) 及汉密顿抑郁量表 ( HAMD) 评价 IBS 患者的精神心理状态。
6 预防调摄
保持心理健康,生活起居规律,养成良好的饮食习惯可减少 IBS 的发生。教育患者充分认识该病的发病本质、特点及治疗知识,对治疗该病有十分 重要的作用。饮食原则: 1) 要规律饮食,以饮食清淡、易消化、少油腻,避免冷食、辛辣刺激食 物、生食。一日三餐定时定量,不过饥过饱,不暴 饮暴食,这样有利于肠道消化吸收平衡,避免因无 规律饮食而致肠道功能紊乱。2) IBS-C 患者可适量补充水果、蔬菜、谷类、玉米等富含植物纤维食 物以加速食物的运转,增加粪容量,使排便顺利。IBS-D 患者尽量避免纤维素含量丰富的食物,可能会促进肠道蠕动进一步加重腹泻症状。3) 已明确的可以引起症状的食物应该避免,例如含山梨醇的产品 ( 低卡路里口香糖) 、含高纤维或脂肪的食物和过量的咖啡因和酒精; 乳糖不耐受可被认为是产生症状的原因之一; 限制产气食物,如咖啡、碳酸饮料、酒精、豆类、甘蓝、苹果、葡萄、土豆以及红薯等的摄入。4) 低 FODMAP 饮食,即减少难吸收的短链碳水化合物如果糖、乳糖、多元醇、果聚糖、低乳半聚糖的摄入,可能有利于改善 IBS 症状[29]。
6 转归与随访
IBS 呈良性过程,症状可反复或间歇发作,影响生活质量但一般不会严重影响全身情况,预后良 好。临床也发现少数功能性胃肠病患者由于病程 长、病情反复发作而影响全身状况。IBS 的治疗中还应当重视健康教育 ( 生活方式、饮食、心理疏导) 的作用。IBS 发病多由情志因素诱发,症状又常常伴有心烦、失眠等情志异常相关表现,因此必 须重视情志在 IBS 中的作用。除了对 IBS 患者进行心理疏导外,还可以运用中医情志学方面的优势, 在药物治疗之外,配合使用音乐疗法及传统中医导 引术等。由于 IBS 受心理、社会影响因素较多,建议随访时间可在治疗症状消失 4 周后。
项目负责人: 张声生
本共识意见执笔者: 魏玮、杨俭勤、张声生
参与共识意见专家 ( 按姓氏笔画排名) : 丁霞、马群、王凤云、王邦才、王汝新、王垂杰、王 春生、王彦刚、王宪波、王敏、牛兴东、卞兆祥、叶松、田旭东、田耀洲、冯培民、朱生樑、朱莹、任顺平、刘力、刘友章、刘凤斌、刘华一、刘启 泉、刘建平、刘建设、刘绍能、刘德喜、齐玉珍、江宇泳、孙玉信、苏娟萍、李乾构、李军祥、李佃 贵、李保双、李勇、李振华、李培、李慧臻、杨胜 兰、杨晋翔、杨倩、杨翠兰、时昭红、吴耀南、何 晓晖、余泽云、汪龙德、汪红兵、汶明琦、沈洪、张小萍、张北平、张声生、张学智、张磊、陈苏 宁、陈涤平、林寿宁、季光、金小晶、周正华、周 强、郑昱、单兆伟、孟立娜、赵文霞、赵宇明、赵 鲁卿、胡运莲、胡玲、柯晓、查安生、钦丹萍、姜 莉云、袁红霞、党中勤、徐进康、徐健众、唐旭 东、唐志鹏、陶琳、黄明河、黄绍刚、黄贵华、黄 恒青、黄穗平、曹志群、符思、梁超、董明国、舒 劲、曾斌芳、谢胜、谢晶日、路广晁、窦永起、蔡 敏、潘洋、薛西林、魏玮。
参考文献
[1]CELEBI S,ACIK Y,DEVECI SE,et al. Epidemiological features of irritable bowel syndrome in a Turkish urban so- ciety[J]. J Gastroenterol Hepatol,2004,19 ( 7 ) : 738- 743.
[2]潘国宗,鲁素彩,柯美云,等. 北京地区肠易激综合征的流行病学研究: 一个整群、分层、随机的调查[J]. 中华流行病学杂志,2000,21( 1) : 26-29.
[3]尉秀清,王锦辉. 广州市居民肠易激综合征及功能性便秘的流行病学调查[J]. 中华内科杂志,2001,40 ( 8) : 517-520.
[4]周建宁,侯晓华,刘南植,等. 武汉地区消化内科就诊患者肠易激综合征的发病情况[J]. 胃肠病学,2006, 11( 6) : 356-358.
[5]张声生,李乾构,魏玮,等. 肠易激综合征中医诊疗共识意见[J]. 中华中医药杂志,2010,25 ( 7 ) : 1062- 1065.
[6]BRIAN EA,FERMIN M,LIN C,et al. Bowel Disodrers
[J]. Gastroenterology,2016,150( 5) : 1393-1407.
[7]姚欣,杨云生,赵卡冰,等. 罗马 III 标准研究肠易激综合征临床特点及亚型[J]. 世界华人消化杂志, 2008,16( 5) : 563-566.
[8]DROSSMAN DA. Mutli-dimensional clinical profile ( MD- CP) for functional gastrointestinal disorders[M]. North Carolina: the Rome Foundation,2015.
[9]张正利,蔡淦. 肠易激综合征中医论治溯源[J]. 中国中医基础医学杂志,2001,7( 7) : 48-50.
[10]项柏康. 重视肠易激综合征发病机理的研究及中医药治疗[J]. 浙江中医学院学报,2000,24( 3) : 15-16.
[11]巩阳. 王长洪教授从肝脾肾论治肠易激综合征的临床经验[J]. 中国中西医结合消化杂志,2008,17 ( 3) : 24-25.
[12]王景秀,林平. 肠易激综合征从肺论治浅析[J]. 浙江中医药大学学报,2011,35( 1) : 9-11.
[13]陈晓敏,周福生. 周福生教授治疗肠易激综合征验介绍[J]. 新中医,2006,38( 6) : 10-11.
[14]苏晓兰,魏玮,林琳. 魏玮教授论治腹泻型肠易激综合征经验[J]. 吉林中医药,2012,32( 2) : 142-143.
[15]张北华,高蕊,李振华,等. 中医药治疗肠易激综合征的专家经验挖掘分析[J]. 中国中西医结合杂志, 2013,33( 6) : 757-760.
[16]FOND G,LOUNDOU A,HAMDANI N,et al. Anxiety and depression comorbidities in irritable bowel syndrome ( IBS) : a systematic review and meta-analysis[J]. Eur Arch Psychiatry Clin Neurosci,2014,264( 8) : 651-660.
[17]李乾构,周学文,单兆伟. 实用中医消化病学[M].







 cjzy@chengjipharm.com
cjzy@chengjipharm.com 北京市顺义区中北工业区(北石槽镇)
北京市顺义区中北工业区(北石槽镇)